
(一)脑卒中
1 .1 疾病介绍
俗称中风,是一组以脑组织缺血及出血性损伤症状为主要临床表现的急性脑血管病,因其发病以后可以导致患者出现肢体的感觉和运动障碍,所以在民间也叫“半身不遂”。
脑卒中症状:肢体瘫痪、感觉障碍、言语障碍、认知障碍、视力障碍、意识障碍;
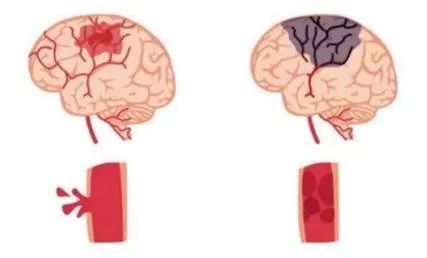
左上:出血性 右上:缺血性
左下:血液溢出到脑组织 右下:血液凝块阻塞血流引起脑组织缺血坏死
图 脑卒中示意图
图片来源:网络公开图片
缺血性卒中主要分为以下几类[1]:
1、大动脉粥样硬化所引起的脑血栓:患者会有颈动脉、大脑中动脉或者是椎动脉等明显的狭窄,需要积极地应用抗动脉粥样硬化的药物进行治疗;有关文献显示,颈动脉粥样硬化是引起缺血性脑血管病的主要原因[2]。
2、心源性脑栓塞:特别是心房纤颤很容易并发脑栓塞。
3、穿支动脉闭塞:穿支动脉口粥样硬化或小动脉纤维玻璃样病变所导致的急性穿支动脉区孤立梗死灶,小动脉病变导致的高血压,是最常见的原因。
4、还包含其它原因引起的缺血性脑卒中,比如血液系统疾病引起的卒中。
出血性卒中主要分为以下几类[3]:
1、脑出血(ICH):作为出血性脑卒中最常见的类型,出血发生在大脑内部。脑出血通常由高血压、动静脉畸形或头部外伤引起。
2、蛛网膜下腔出血(SAH):出血发生在大脑和覆盖它的膜(蛛网膜下腔)之间。蛛网膜下腔出血可由动脉瘤破裂、动静脉畸形或头部损伤引起。
3、慢性硬脑膜下血肿(CSDH):出血发生在硬脑膜和蛛网膜之间。亚临床脑损伤导致的桥静脉轻微损伤或炎症反应可能导致CSDH。
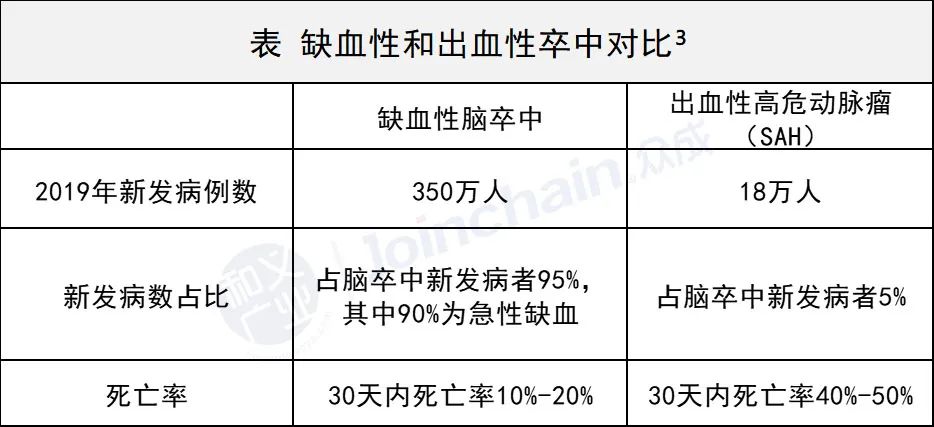
1 .2 我国成年人致死首位病因,年新发病例数居高不下
疾病特点:患者多、死亡率高、病情进展迅速 [3] [4]
1、患者多:中国脑卒中40岁以上现有患者人数1318万人,患病比例达2.23%;每年新发病例约300多万人,年均8.3%增长;首次缺血性脑卒中后1年内的复发率高达14.7%。另外,据相关资料显示:2019年脑血管狭窄患病人数为1310.4万人,房颤患病人数(2019)为1104万人,容易并发脑栓塞。
2、死亡率高:《柳叶刀》2019年6月有关文献显示,脑卒中在2017年中国人的十大死亡原因中排名第一;《2019中国卫生健康统计提要》数据显示, 2018年我国居民因脑血管病致死比例超过20%,这意味着每5位死亡者中至少有1人死于卒中;每年190余万人因卒中死亡。
3、病情进展迅速:神经细胞在缺氧下最多存活5-8分钟;治疗关键在于6小时内给予积极治疗,在发病4.5h内进行溶栓治疗是目前最有效的救治措施之一。
1 .3 脑卒中三种治疗方式 [2] [5] [6]
脑卒中的治疗应根据患者不同病因、发病机制、临床类型、发病时间等情况确定治疗方案,给予个体化治疗
1、内科治疗(目前最主要首选措施)
缺血性:溶栓药物为重组组织型纤溶酶原激活物(rt-PA)、尿激酶;推荐强度和证据等级:发病4.5h以内,rt-PA为I级推荐,A级证据;发病6h以内,尿激酶为Ⅱ级推荐,B级证据;
出血性:大多数患者以药物保守治疗
2、血管介入手术治疗(未来趋势)
①缺血性:机械取栓是近年缺血卒中治疗最主要的进展,可显著改善预后;推荐强度和证据等级增加,同时时间窗由原来的6小时延长至24小时。静脉溶栓桥接动脉取栓治疗,推荐等级为I级推荐、A级证据。另外最新进展,长海医院刘建民团队发表在顶级期刊《新英格兰医学杂志》上的文献数据显示,跨过静脉溶栓直接取栓不比标准方法差。随着更多的机械取栓临床应用研究的发布,未来有可能直接跨过静脉溶栓。
对于缺血性狭窄,颈动脉支架置入术(CAS) 是卒中防治工程重点推广的适宜技术,在高级卒中中心建设标准中也明确要求,近几年手术例数明显增加。
②出血性:2013年发布《颅内动脉瘤血管内介入治疗中国专家共识》、2020年发布 《血流导向装置治疗颅内动脉瘤的中国专家共识》,促进了出血性血管介入术式的临床应用。
3、外科手术治疗(主要是出血性)
以开颅方式治疗 ;常见术式有:动脉瘤开颅夹闭手术、颈动脉内膜切除术(CEA),均远低于介入手术量。
1 .4 脑卒中防治相关政策:
国家卫生健康委印发了《医院卒中中心建设与管理指导原则(试行)》(国卫办医函〔2016〕1235号)、《脑卒中综合防治工作方案》(国卫办疾控发〔2016〕49号)以及近期印发的《中国脑卒中防治指导规范(2021年版)》等文件,指导全国卒中防治工作和卒中中心建设工作开展。2018年,区域脑卒中防治网络建设工作按照《脑卒中综合防治工作方案》,初步建成省、市两级脑卒中防治体系,取得了一定成效。文件明确提出了计划到2020年,在60%以上县(市)、80%以上市(地、州)、100%省(区、市)建设至少1家符合要求的卒中中心,为国民提供高质量的卒中防治服务的建设目标。区域脑卒中防治网络建设围绕《“健康中国2030”规划纲要》战略,推进脑卒中防、治、管、康整体融合发展,实现医防结合。

图:中国卒中急救地图及卒中中心榜[7]
高级卒中中心原则上应为三级甲等医院,高级卒中中心关键技术有静脉溶栓术、血管内介入再通术、颈动脉成形术、动脉瘤介入及外科夹闭术 。卒中防治中心原则上应为二级或以上医院,有关信息显示其只有静脉溶栓能力。示范高级卒中中心由各省级脑卒中防治工作委员会择优推荐,作为区域内脑卒中诊疗、康复技术指导和质量控制中心,指导区域内相关医疗机关开展卒中防治工作。示范卒中防治中心由各省脑卒中防治工作委员会对辖区内的卒中防治中心择优推荐。
(二)神经介入治疗
2 .1 神经介入术式
神经介入主要是通过股动脉(或股静脉、颈动脉、桡动脉等脑部相关血管)穿刺,在数字减影血管造影系统(DSA)引导下,利用导丝导管将诊疗设备送达颈部或者颅内血管、脊髓血管,诊断和治疗颈部或者颅内血管、脊髓血管的病变。
神经介入是介入医学的重要组成部分,主要用于脑血管疾病的介入诊断和治疗,其次用于脊髓血管疾病,肿瘤(脑、脊柱)治疗也有涉及。
图 神经介入手术场景图图片
图片来源:网络公开图片
脑血管结构迂曲复杂,神经介入治疗难度大。脑血管相较于心血管更加复杂[8]:
数量上:心血管可以分为前降支,回旋支和右冠状动脉共3支;脑血管是从主动脉弓发出以后,分出双侧的椎动脉,双侧的颈总动脉和双侧的锁骨下动脉,共6支血管。
结构上:脑静脉与颈静脉之间有静脉窦形成,它是颅内所特有的结构,这就造成了脑血管病症状表现比较复杂多样;脑动脉细、长、弯曲度大,缺乏弹性搏动。此外,动脉壁更薄,当血压突然升高时,更容易破裂出血。
所以神经介入治疗相较与心内介入治疗更加困难,对手术的技术、器材等要求更高。
2 .2 神经介入器械
按照不同的功能及适应症,主要可将神经介入器械分为三类: 通路器械( 用于建立血管至目标病变部位的器械输送通路)、出血类器械(用于出血性脑血管病动脉瘤等,封堵栓塞病变部位)、缺血类器械(用于缺血性脑血管病颈动脉狭窄等,取出血栓、疏通血管)。具体器械如下:

图 神经介入器械分类
2.3 神经介入器械市场
根据《中国医疗器械蓝皮书 2019》 数据,2018年神经介入市场约48亿,同比增长37.1%。多家机构估算,2025年神经介入医疗器械的潜在终端市场规模将超过300亿元,CAGR19-25为22.72%。
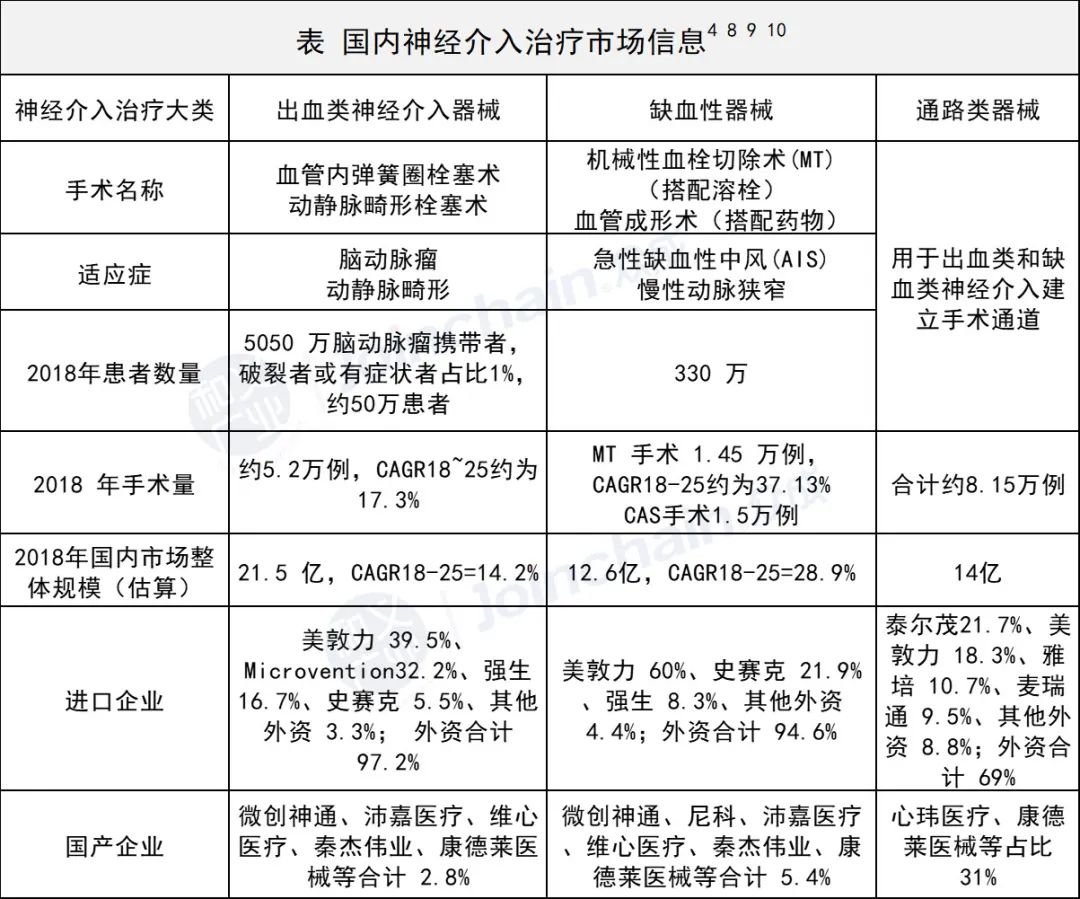
我国国内脑血管介入器械市场起步较晚,技术水平还相对比较落后,因此我国脑血管介入市场主要以进口产品美敦力、强生、波科为主,国产品牌还相对比较弱。外资品牌占据国内市场份额的80%以上,其中仅美敦力一家就占据了60%市场份额[8]。
2.4 神经介入器械行业驱动因素
神经介入器械行业发展的主要驱动因素[8][9][10]:
①人口老龄化推动心脑血管治疗需求上升。
②产品渗透率低、潜在市场空间大:以取栓为例,近年来MT取栓手术增速超60%,但2019年渗透率仅为0.6%,而美国的渗透率为3%。随着取栓手术逐渐被临床认可,取栓器械规模将高速增长。
③全国大规模建设卒中中心:2030年健康中国的目标,对心脑血管有硬性指标:要求每50万人有一家能取栓的中心,每20万人有一家中心能溶栓。2019年统计数据显示,全国开展常规神经介入诊疗工作的单位已有700多家,从事神经介入的医师超3500人。神介医生培训周期6-7年,未来医师空缺可能会由机器人来补充;
④产业政策导向:十三五”规划纲要明确指出,未来五年内重点研制高科技诊疗设备以及体外诊断设备,开发应用医用加速器等治疗设备及介入支架等产品,尽可能简化审批流程,大部分介入类耗材可豁免临床或进入绿色通道。
⑤医保政策:神经介入类手术的平均单价在10万元左右。而根据各地不同的医保政策,报销比例一般不低于50%。医保政策相对宽松,患者承受能力较强。据有关项目方反馈,国产神经介入高值耗材医保报销比例一般为70-80%, 而进口产品报销比例通常为20-30%。
⑥由于国产化率过低,未来多年内暂不用考虑集中采购可能带来的冲击,行业生态较为稳定。
参考资料:
[1] 中国缺血性脑卒中CISS分型
[2]王虹虹, 曾红. 缺血性脑血管病概述[J]. 中国临床医生杂志, 2011(06):7-10.
[3] 中国医疗器械高峰论坛(DeviceChina 2021)公开演讲资料
[4]《中国脑卒中防治报告2019》摘要
[5]《中国急性缺血性脑卒中诊治指南2018》
[6]《2019中国脑出血诊治指南》
[7]国家卒中中心官网
[8] 光大证券 神经介入行研深度报告
[9] 国家卒中中心官网
医疗器械、新材料、人工智能;
一定技术壁垒



